Inhaltsverzeichnis
Symptome der tiefen Beinvenenthrombose
Eine TBVT bleibt oft sehr lange Zeit unbemerkt.Ursachen einer Venenthrombose
Haben Sie schon von den Virchow-Trias gehört?Blutzusammensetzung
Erfahren Sie mehr über Gerinnungsstörungen.Sind Venenthrombosen gefährlich?
Eine tiefe Beinvenenthrombose ist immer ein potenziell lebensbedrohlicher Zustand.Behandlung einer Venenthrombose
Erste Maßnahme bei einer TVT ist die Verabreichung gerinnungshemmender Medikamente.Kann man Beinvenenthrombosen vorbeugen?
Wie effektiv man vorbeugen kann hängt von den Ursachen des erhöhten Thromboserisikos ab.Diagnose einer Beinvenenthrombose
Ein erster Verdacht kann mit Hilfe des Wells-Scores bestätigt werdenVenostasin - Venenleiden - Venenthrombose
Symptome der tiefen Beinvenenthrombose
Eine TBVT bleibt oft sehr lange Zeit unbemerkt.Ursachen einer Venenthrombose
Haben Sie schon von den Virchow-Trias gehört?Blutzusammensetzung
Erfahren Sie mehr über Gerinnungsstörungen.Sind Venenthrombosen gefährlich?
Eine tiefe Beinvenenthrombose ist immer ein potenziell lebensbedrohlicher Zustand.Behandlung einer Venenthrombose
Erste Maßnahme bei einer TVT ist die Verabreichung gerinnungshemmender Medikamente.Kann man Beinvenenthrombosen vorbeugen?
Wie effektiv man vorbeugen kann hängt von den Ursachen des erhöhten Thromboserisikos ab.Diagnose einer Beinvenenthrombose
Ein erster Verdacht kann mit Hilfe des Wells-Scores bestätigt werdenHat sich ein Thrombus in einer Vene gebildet, können drei Dinge geschehen:
- 1. Kleine Pfropfen lösen sich schnell von selbst auf und es geschieht nichts.
- 2. Der Thrombus löst sich von der Venenwand und wird im schlimmsten Fall durch den Blutfluss in die Lunge transportiert, wo es durch einen Gefäßverschluss zur Lungenembolie kommen kann.
- 3. Der Thrombus bleibt an Ort und Stelle und wird dort in Bindegewebe umgewandelt. Durch diese strukturelle Veränderung der Vene kommt es zu einem gestörten Blutfluss, selbst dann, wenn Venenklappen und Muskelpumpe gesund sind. Der gestörte Blutfluss führt dann nach Jahren zu einer chronisch-venösen Insuffizienz. Entsteht die CVI infolge einer Venenthrombose, anstatt dass die Venenthrombose als Folge einer CVI auftritt, spricht man auch von einem postthrombotischen Syndrom (PTS).
Symptome: Tiefe Beinvenenthrombose (TBVT) erkennen
- Schmerzen im betroffenen Bein (oder der Hüfte, wenn Leistenvenen betroffen sind)
- Spannungsgefühle und Schwellungen an Unterschenkel und Fußgelenk (Ödeme)
- Gerötete und plötzlich stark erwärmte Hautstellen
- Druckempfindlichkeit
- Kribbeln in Beinen und Füßen
- Verhärtungen in den Beinen
- Muskelkrämpfe / Wadenkrämpfe
- Schmerzen beim Auftreten
- Schmerzen an der Fußsohle, vor allem beim Stellen auf die Zehenspitzen (Zehen am Boden, Ferse in der Luft)
- Schmerzen beim Durchstrecken der Beine, vor allem in Wade und Fußsohle
- Mögliche Hautveränderungen: rötlich-bläuliche Verfärbungen, glänzende Haut, Schwellungen, primär am Fußknöchel
Ursachen & Risikofaktoren: Wie entstehen Venenthrombosen?
- 1. Schäden an der Gefäßwand
- 2. verminderte Strömungsgeschwindigkeit des Blutes
- 3. Störungen der Blutgerinnung
- Herzinsuffizienz
- Blutgerinnungsstörungen, entweder infolge von Medikamenten, Erkrankungen oder genetischer Veranlagung
- Hohes Alter (über 60 Jahre)
- Akute Infektionen
- Ein Gips an den Beinen
- Eine ausgeprägte Varikose (Krampfaderleiden)
- Übergewicht
- Hormonschwankungen (Schwangerschaft, Wechseljahre, Anti-Baby-Pille)
- Nikotin & Alkohol
- Langes Stehen und Sitzen, etwa im Büro oder auf Reisen
- Bewegungsmangel (unzureichend aktivierte Venen-Muskel-Pumpe, etwa aufgrund von längerer Bettlägerigkeit nach einer orthopädischen oder größeren Operation, oder wegen einer Verletzung)
Veränderte Zusammensetzung des Blutes
- 1. Die Aktivierung und Zusammenhaften von Blutplättchen
- 2. Die Verklumpung von Thrombozyten und Fibrin unter Einwirkung von Gerinnungsfaktoren
- 3. Das Zusammenziehen der Wundränder und Auflösen des Fibringerinnsels
Verminderte Strömungsgeschwindigkeit des Blutes
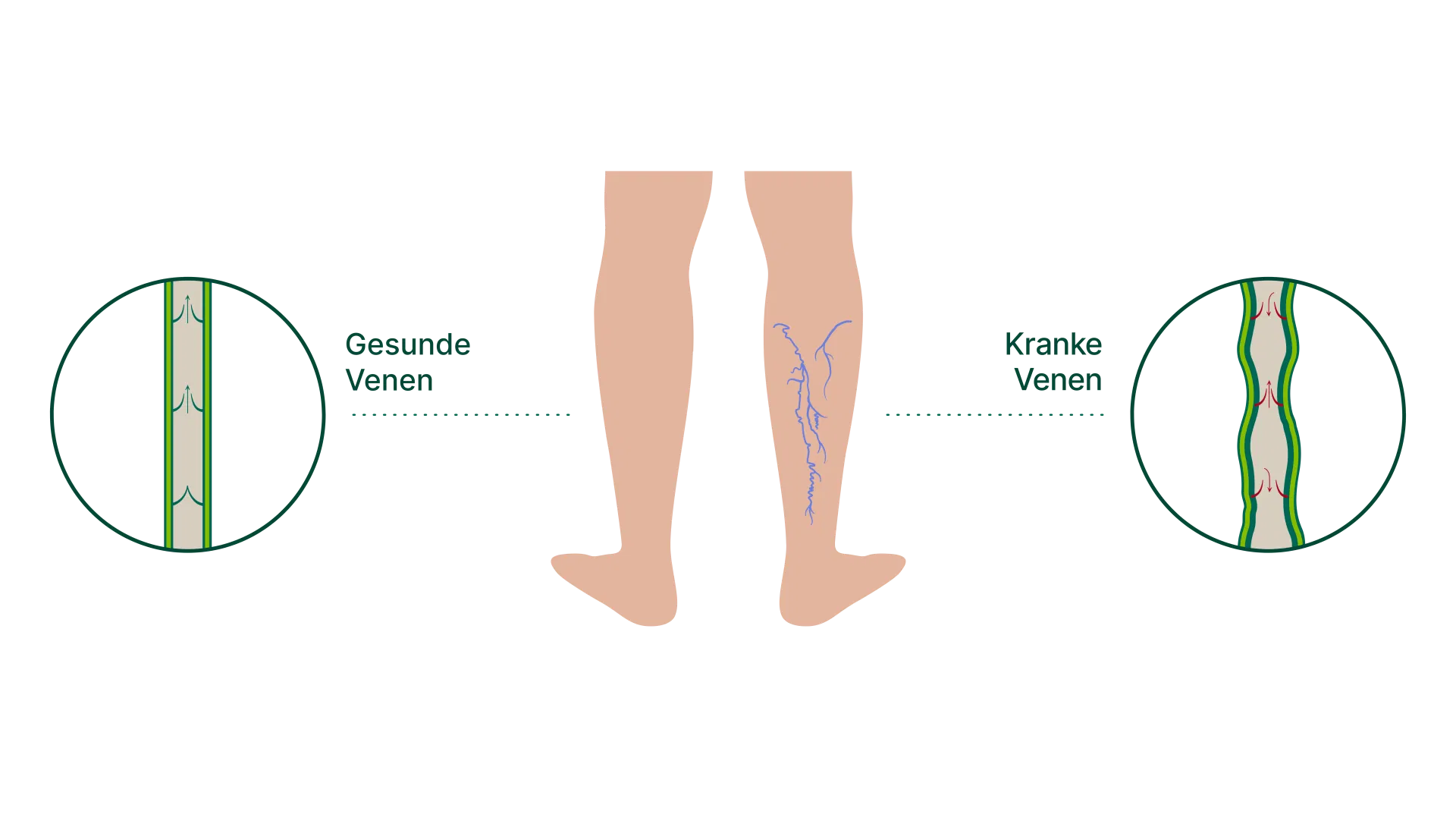

Schäden an den Venenwänden
Schäden an den Venenwänden können durch Verletzungen, Entzündungen und Krebserkrankungen, Diabetes, sowie durch Kohlenmonoxid und altersbedingte Veränderungen, sowie eine Venenschwäche auftreten. Infolge einer venösen Insuffizienz staut sich das Blut in den Beinvenen. Durch den erhöhten Druck wird die Venenwand gedehnt und porös. Dazu tragen auch bestimmte Enzyme bei (lysosomale Enzyme), welche durch den erhöhten Blutdruck entstehen und die Venenwand zusätzlich schwächen. Dadurch können die Venenklappen nicht mehr richtig schließen. Diese sitzen an der Veneninnenwand. Erweitert sich der Durchmesser der Vene, schließen sie nicht mehr vollständig, da sie sich voneinander entfernen, wodurch das Blut, welches durch die Muskelpumpe in Richtung Herzen bewegt wird, in die Beine und Füße zurückfließen kann. Denn genau das verhindern die Venenklappen normalerweise, indem sie sich, wie eine Art Rückflussventil, nur in Richtung des Herzens öffnen, danach aber sofort verschließen. In der Folge staut sich immer mehr Blut in den Venen, wodurch auch das Risiko für die Bildung eines Thrombus und somit einer Venenthrombose steigt. Eine beschädigte, gedehnte bzw. poröse Venenwand ist zudem auch die Ursache für die Bildung von Ödemen. Bestimmte Blutbestandteile des angesammelten Bluts pressen sich als Flüssigkeit durch die geschwächte Venenwand und sammeln sich im umliegenden Gewebe. Die daraus resultierenden Schwellungen werden auch als "Wasser in den Beinen" bezeichnet.
Sind Beinvenenthrombosen immer gefährlich?
- Flüssigkeitseinlagerungen (Ödeme) an Knöchel oder Unterschenkel
- Schweregefühl und Schmerzen in den Beinen, vor allem im Unterschenkel
- Hautausschläge und Verfärbungen (z. B. die Stauungsdermatitis)
- Offene Beine (Ulcus cruris)
Behandlung von Komplikationen
Wie werden Beinvenenthrombosen behandelt?

Operative Behandlung einer TVT
- Ballonkatheter-Eingriff: Zunächst erfolgt ein chirurgischer Schnitt, um die betroffene Vene freizulegen. Ein Ballonkatheter wird dann entlang der Vene eingeführt und am Blutgerinnsel vorbeigeführt. Sobald der Katheter direkt hinter dem Gerinnsel positioniert ist, wird der Ballon aufgepumpt. Durch das anschließende Herausziehen des Katheters wird auch das Gerinnsel entfernt.
- Direkte Thrombektomie: Bei einem Gerinnsel in einem kurzen Venensegment kann eine direkte Eröffnung und Entfernung des Thrombus an der betreffenden Stelle erfolgen. Danach wird das Blutgefäß wieder sorgfältig vernäht.
- Kompressions-Thrombektomie: Diese Methode wird angewendet, wenn sich das Blutgerinnsel in den Venen des Beines befindet, insbesondere bei den Venenklappen. Nach dem chirurgischen Zugang zur Vene wird der Thrombus mittels eines Katheters entfernt oder durch Druckanwendung aus der Vene herausgedrückt.
- Anlage einer arteriovenösen Fistel: Um einer erneuten Gerinnselbildung in der Beckenvene vorzubeugen, wird eine operative Verbindung zwischen einer Arterie und der Vene hergestellt. Diese Fistel sorgt für eine erhöhte Blutflussgeschwindigkeit und schließt sich entweder selbständig oder wird in einem weiteren chirurgischen Eingriff wieder verschlossen.
Regelmäßige Blutkontrolle nach der Behandlung
Kann man einer Venenthrombose vorbeugen?
Thrombosespritzen
- 1. Hände waschen
- 2. Stelle auf dem Bauch mindestens fünf Zentimeter vom Bauchnabel entfernt auswählen und reinigen
- 3. Hautfalte mit Daumen und Zeigefinger bilden und während des gesamten Vorgangs halten
- 4. Nadel in einem 90-Grad-Winkel einsetzen und Spritzenstempel vorsichtig, aber vollständig nach unten drücken
- 5. Langsam bis fünf zählen und Nadel genauso langsam herausziehen
- 6. Verwendete Spritze in einen durchstichsicheren Behälter werfen und sicher entsorgen
Weitere Tipps zur Vorbeugung
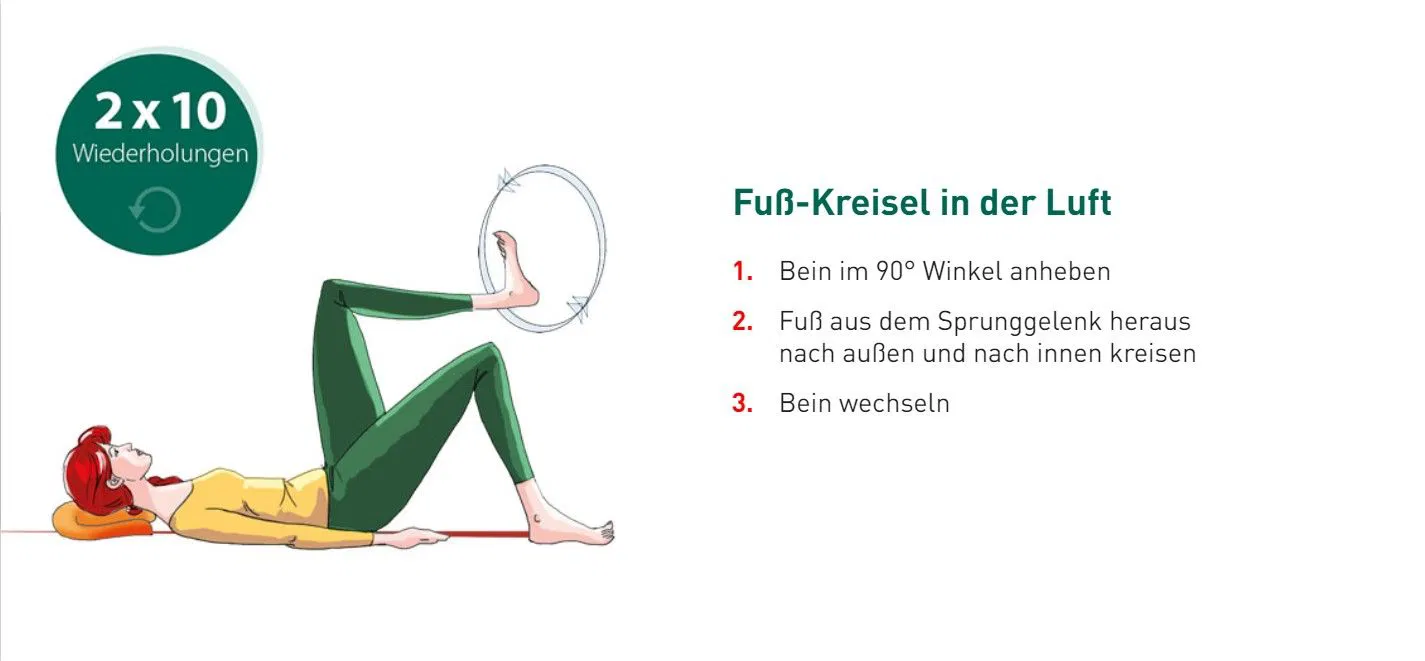
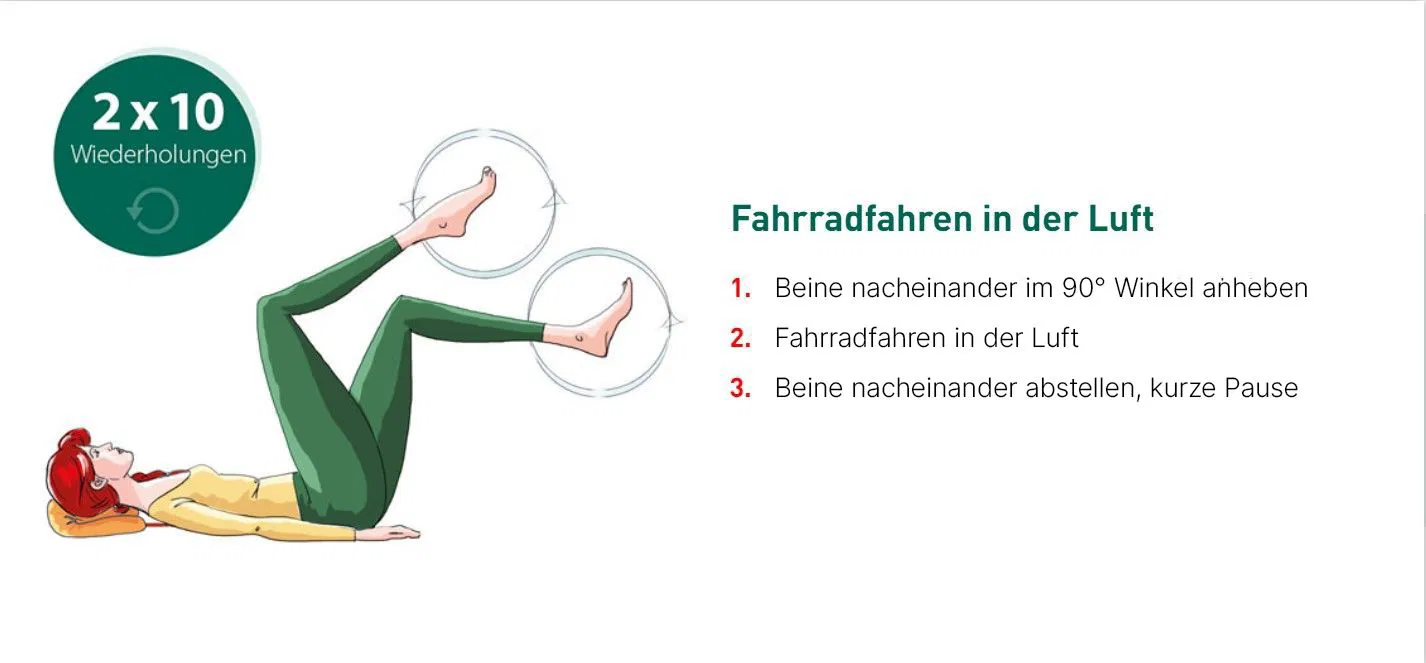
- 1. Frühmobilisation nach Operationen: Frühmobilisation bezeichnet das frühzeitige Aufstehen und Bewegen von Patienten nach einer Operation. Dadurch werden die Muskeln beansprucht und die Muskelpumpe aktiviert, die eine entscheidende Rolle für den einwandfreien Blutstrom spielt. Gezielte Bewegungsübungen mit einem Physiotherapeuten können das Herz-Kreislaufsystem fördern und einer Thrombose vorbeugen.
- 2. Elektrische Wadenstimulation: Die elektrische Wadenstimulation ist eine Methode zur Vorbeugung einer Beinvenenthrombose, die in Deutschland weniger bekannt ist. Dabei werden Klebeelektroden am Unterschenkel befestigt und für ca. 15 Minuten täglich leicht unter Strom gesetzt. Diese äußere Unterstützung soll den venösen Rückfluss des Blutes fördern und damit einer Beinthrombose vorbeugen.
- 3. Regelmäßige Bewegung: Durch Bewegung und gezielte Bewegungsübungen wird die Muskulatur erhalten und die Muskelpumpe aktiviert. Das erzeugt Druck auf die Venen, sodass das Blut leichter wieder zurück zum Herzen transportiert werden kann. Sportarten wie Schwimmen oder Radfahren gehören zu den optimalen Sportarten, die einer venösen Thrombose vorbeugen können. Auch ein langer Spaziergang ist hilfreich.
- 4. Lagerung der Beine um 20 Grad erhöht: Eine erhöhte Lagerung der Beine um etwa 20 Grad erleichtert den venösen Rückfluss des Blutes zum Herzen. Diese einfache Maßnahme kann durch eine Erhöhung der Beine durch Kissen oder eine spezielle Lagerungshilfe umgesetzt werden.
Reisethrombose: gut gerüstet für Fern- und Flugreisen
Thromboseprophylaxe: 5 First-Class-Tipps gegen schwere Beine auf Fernreisen
Das wirksamste Mittel gegen schwere Beine. Regelmäßige Pausen oder Aufstehen und das Umhergehen im Bahn- oder Flugzeuggang bewirken eine Minimierung des Thromboserisikos.
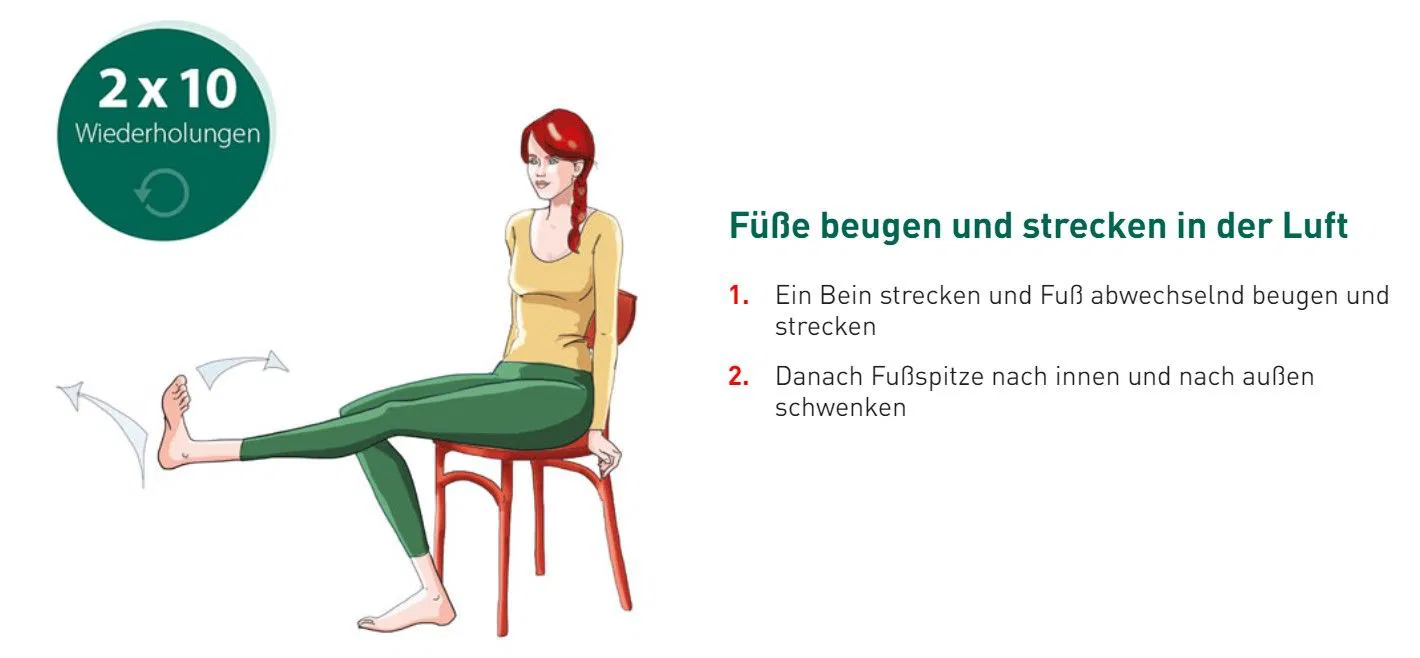
Auch im Sitzen können Sie aktiv gegen müde Beine vorgehen und die Blutzufuhr verbessern. Kreisen oder Wippen Sie mit den Füßen. Bereits wenige Minuten in regelmäßigen Abständen erhöhen das Wohlbefinden spürbar.
Bei Reisenden, die bereits unter Venenerkrankungen leiden, ist das Tragen von Thrombosestrümpfen auf Langstreckenflügen die beste Vorbeugung.
Eine einfache Prophylaxe auf Reisen. Durch eine regelmäßige Flüssigkeitsaufnahme bleibt das Blut dünnflüssig. Meiden Sie Alkohol, da dieser über dehydrierende Eigenschaften verfügt.
Reisen Sie bequem. Vermeiden Sie enganliegende und einschnürende Hosen und Schuhe, die den Blutfluss in den Beinen zusätzlich stören.
Ab ins Handgepäck mit den Rosskastanien
Venostasin® gegen Venenleiden
Vorbeugung bei eingegipsten Beinen
Wie wird eine Venenthrombose diagnostiziert?
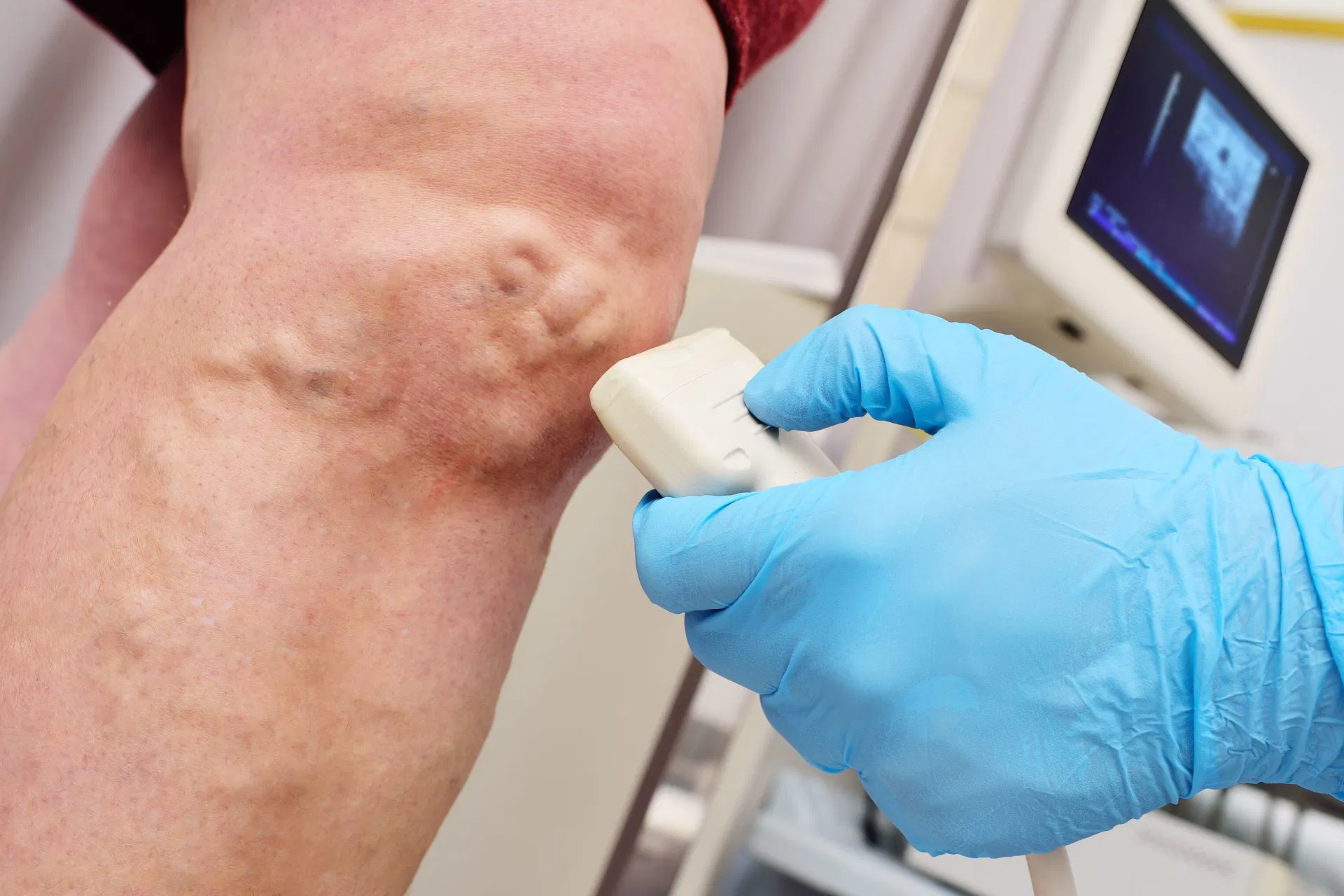
Liegt ein Tumorleiden vor?
Ist das ganze Bein geschwollen?
Bestehen Ödeme?
Haben sich Kollateralvenen gebildet? Sie werden auch als „Umgehungsvenen“ oder „Warnvenen“ bezeichnet. Sie entstehen, da ein Blutgerinnsel den Blutfluss in die tiefen Beinvenen einschränkt, weshalb das Blut sich Umwege über oberflächliche Venen sucht, die sich mit Blut füllen und sichtbar werden.
Gab es eine Bettruhe von mehr als drei Tagen und/oder einen großen chirurgischen Eingriff vor weniger als zwölf Wochen?
Treten Schmerzen oder Verhärtungen entlang der tiefen Beinvenen auf?
Treten Schwellungen am Unterschenkel auf, die größer als 3 cm sind?
Hat der Patient schonmal eine Venenthrombose gehabt?
Liegt eine Lähmung vor oder war das Bein aus anderen Gründen nicht mobil?